Welches Land hat das beste Gesundheitssystem der Welt?
Wer das beste Gesundheitssystem hat, untersuchen regelmäßig verschiedene Studien. Wie gut ein Land abschneidet, kommt dabei auf die Bewertungskriterien an, die je nach Ranking anders angesetzt und gewichtet werden. Kriterien können beispielsweise die Qualität der Leistungen sein, die Zugangsmöglichkeiten, Gerechtigkeit im Gesundheitssystem und die Kosten. Wie auch immer sie ausfallen: Deutschland liegt in den meisten Rankings auf den oberen Plätzen.
ID Medical Index 2019: 1. Japan 2. Deutschland
Commonwealth Fund Report 2021/22: 1. Australien 4. Deutschland
US News & World Report Index 2023: 1. Schweden 7. Deutschland
CEOWORLD Health Care Index 2023: 1. Taiwan 8. Deutschland
Platz 3 der teuersten Gesundheitssysteme
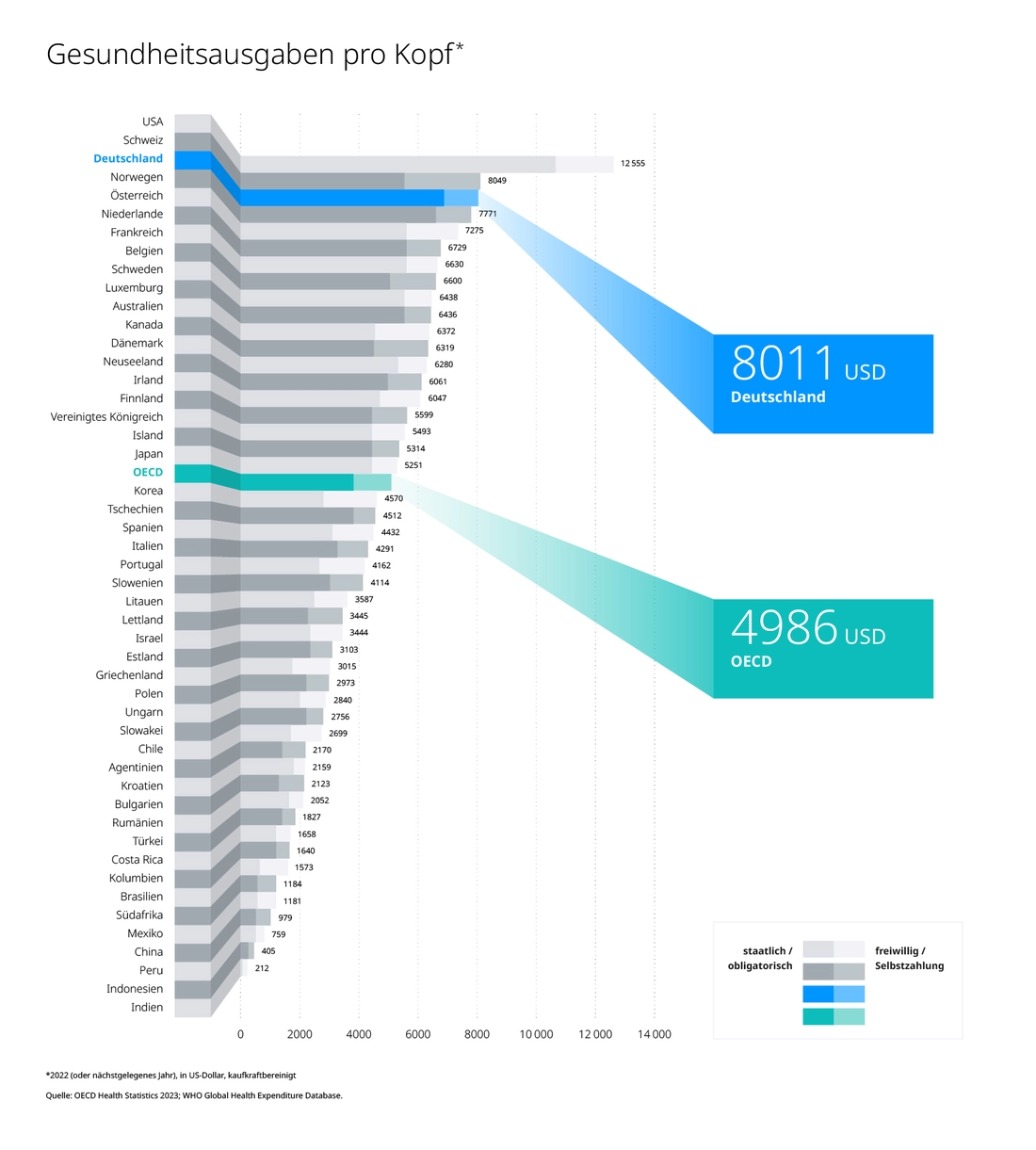
Dass Deutschland bei vielen Rankings gut abschneidet, ist kein Wunder, denn Gesundheit lassen wir uns etwas kosten: Fast eine halbe Billion Euro gaben wir in Deutschland 2022 für Gesundheit aus, etwa 6.000 Euro pro Kopf, kaufkraftbereinigt entspricht das im internationalen Vergleich 8.011 US-Dollar. Platz 3 hinter den USA und der Schweiz.
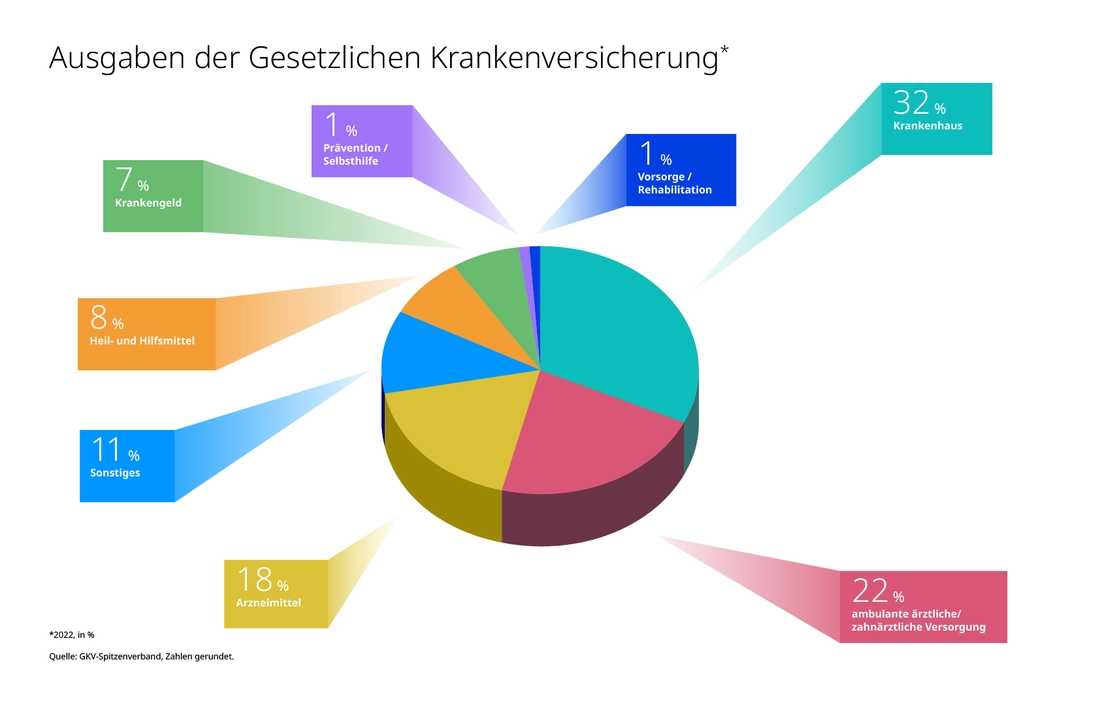
Im Jahr 2022 verteilten sich die Ausgaben der gesetzlichen Krankenversicherung in Höhe von 274 Milliarden Euro wie folgt:
Wie gut ist das deutsche Gesundheitssystem im Vergleich
Doch wie viel Gesundheit erhalten wir für dieses Geld? Stimmt der Gegenwert? Werden die Mittel sinnvoll eingesetzt? Was lässt sich jenseits der Rankings aus Statistiken über unsere Gesundheit herauslesen?
Beginnen wir mit der plakativen Frage: Wieviel Leben kriegen wir eigentlich fürs Geld? Die durchschnittliche Lebenserwartung liegt in Deutschland bei 80,8 Jahren, Platz 23 unter den OECD-Ländern; der OECD-Durchschnitt beträgt 80,3 Jahre.
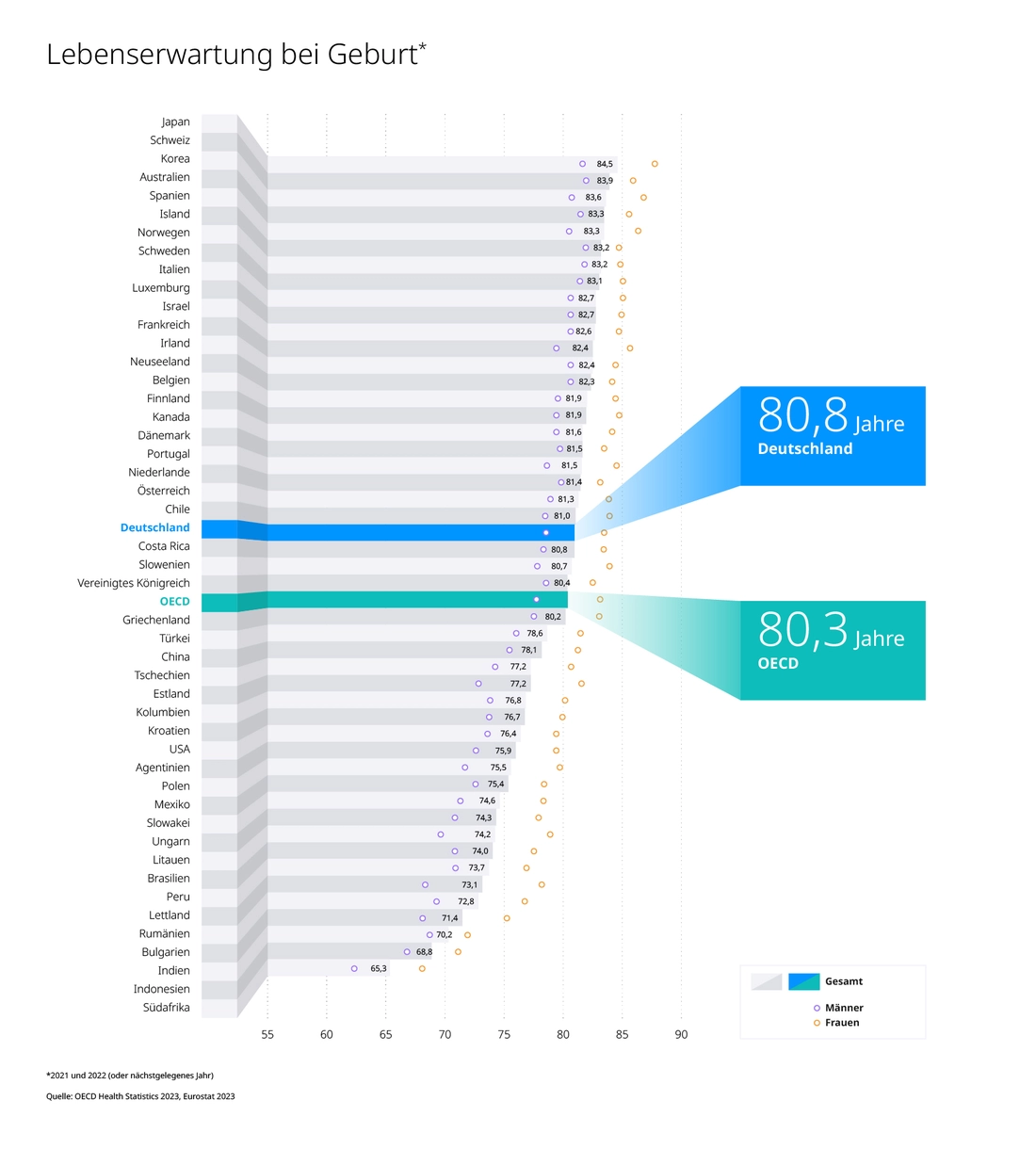
Deutsche leben also „nur“ durchschnittlich lang. Und zur durchschnittlichen Quantität kommt die durchschnittliche Qualität: Wer in Deutschland das Rentenalter erreicht, kann sich nicht auf mehr „gesunde Lebensjahre“ freuen als Menschen in den meisten anderen EU-Ländern.
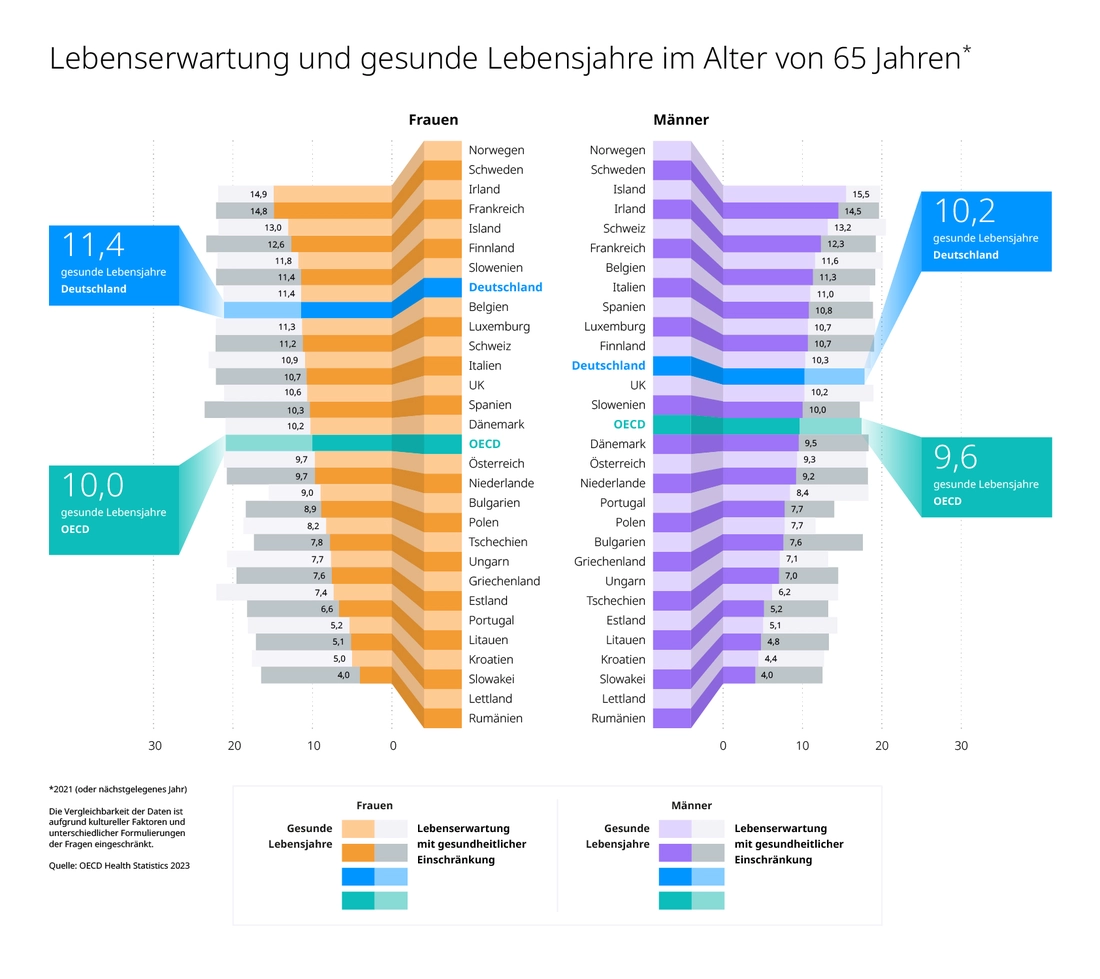
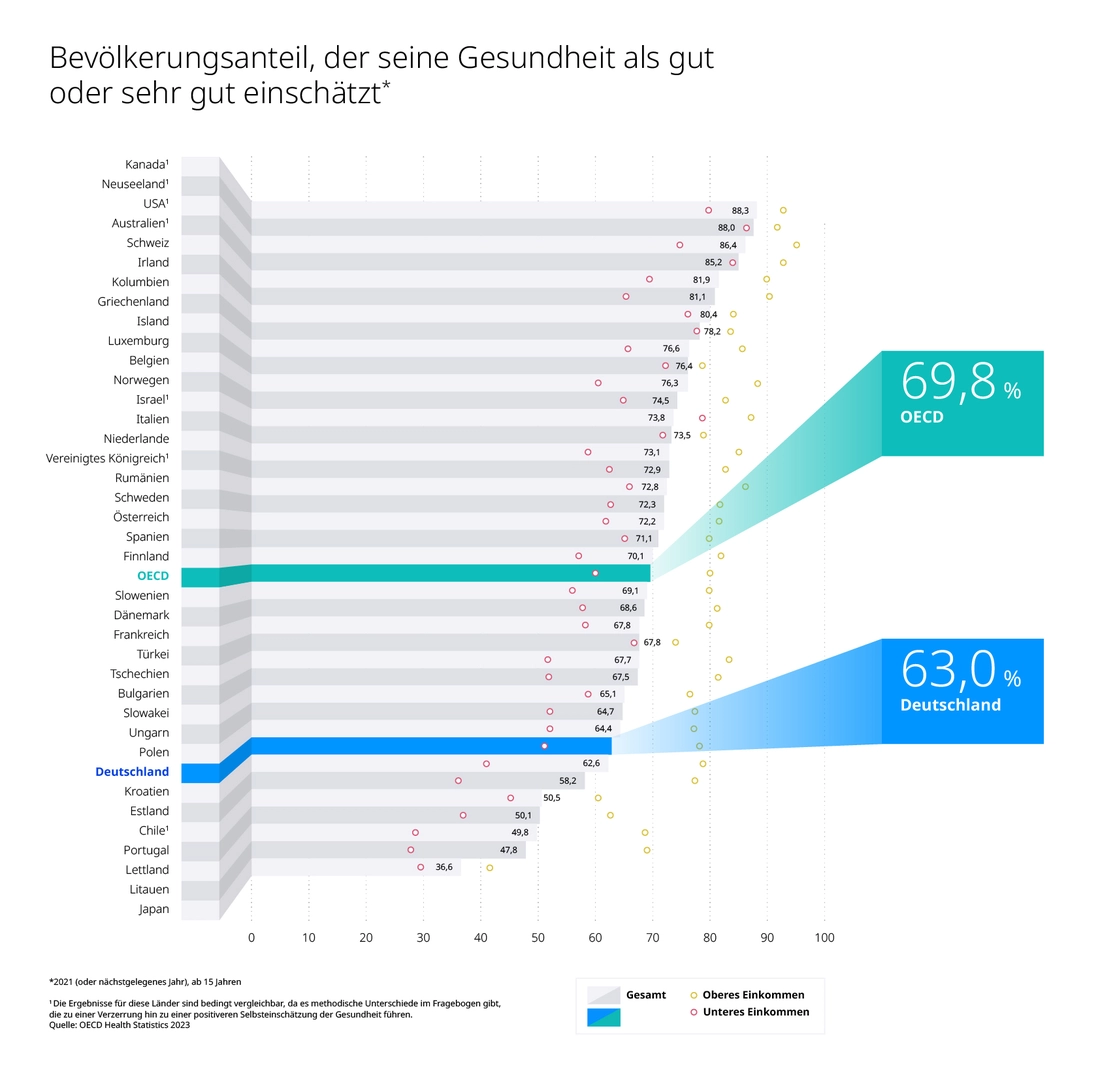
Das klingt nicht spitze. Noch ungesunder hört es sich an, wenn man die Deutschen fragt, wie es ihnen geht: Mit „gut“ oder „sehr gut“ antworten nur 63 von 100, einer der niedrigsten Werte innerhalb der OECD-Staaten.
Aber welche Aussagekraft haben diese Statistiken? Lebenserwartung und Rundumgutgefühl hängen ja nicht nur von der medizinischen Versorgung ab, sondern auch von Kultur, Bildung, Lebensführung oder gesellschaftlich-politischen Rahmenbedingungen.
Und kann man den Antworten auf die Frage „Wie geht es Ihnen?“ trauen? Interessant ist hier der Blick auf Japan: Von einem Volk, das für sein Gesundheitssystem bewundert wird (Platz 1 ID Medical Index, oben), bezeichnen sich nur 36,6 Prozent als gesund, der mit großem Abstand schlechteste Wert in der OECD-Statistik.
Haben Deutsche und Japaner etwa zu hohe Ansprüche? Sind sie negativer, zurückhaltender und geht es ihnen besser, als sie glauben? Oder sind etwa die internationalen Rankings zu positiv?
Schauen wir daher auf die Zahlen und Fakten des Systems an sich.
Man findet viele Gründe, warum die Deutschen mit dem Gesundheitssystem zufrieden sein können:
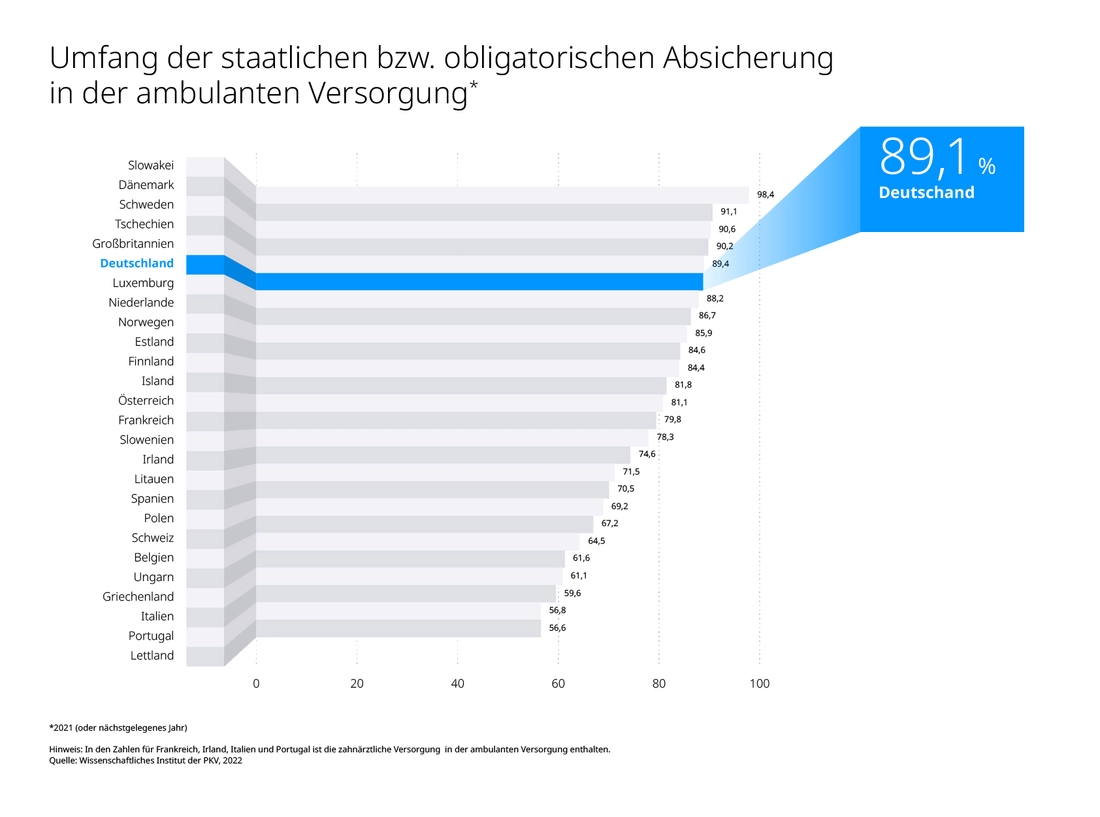
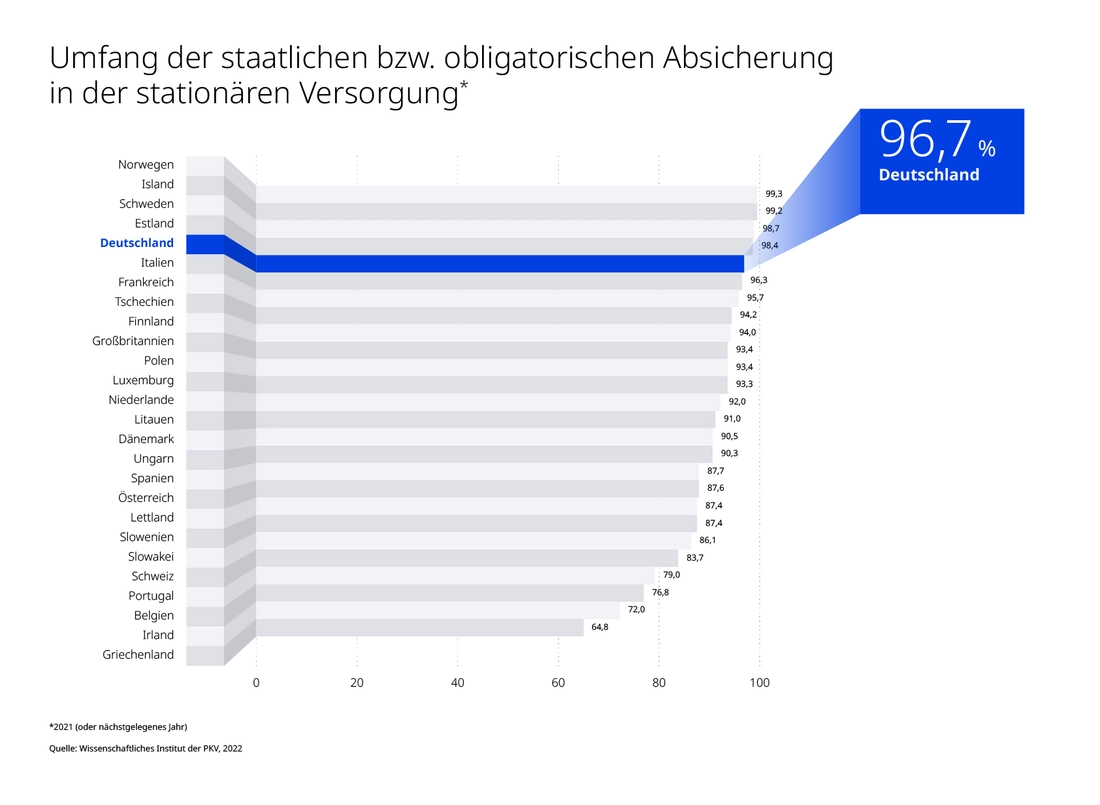
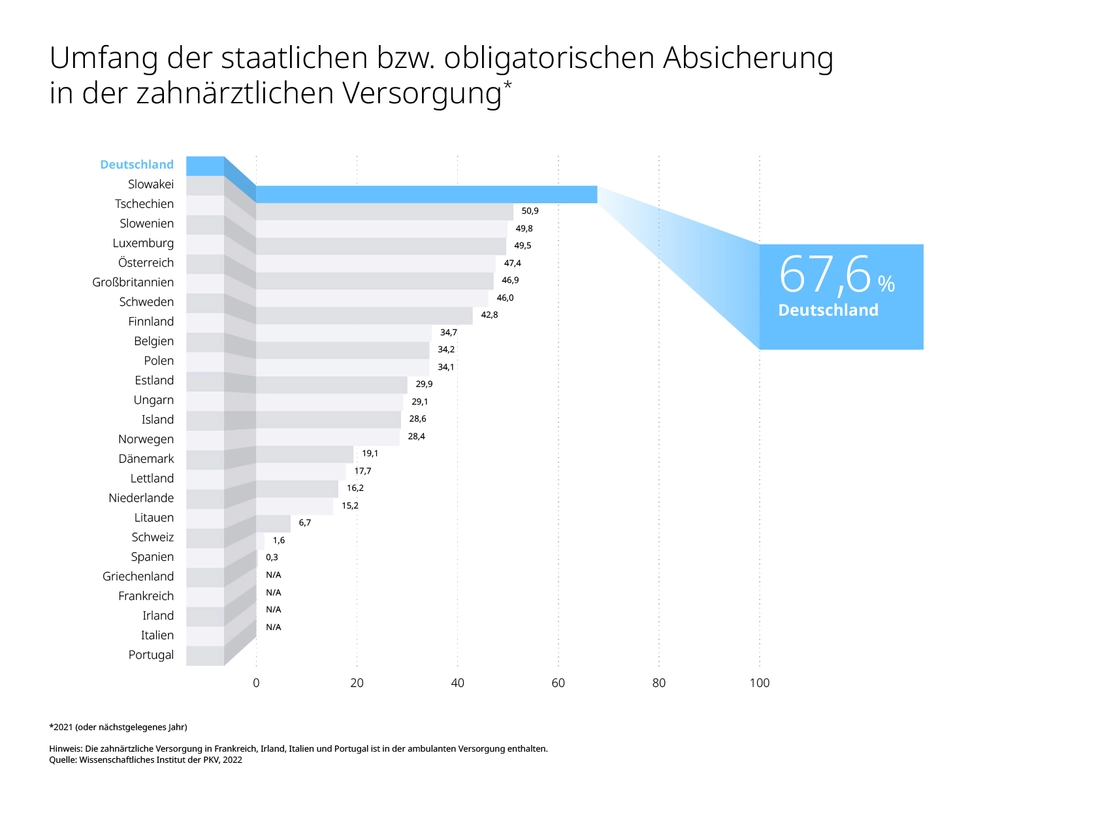
Ganz oben steht der hohe Krankenversicherungsschutz: Die ambulante Versorgung ist zu 89,1 Prozent kostenlos (Platz 6 in der EU), die stationäre gar zu 96,7 Prozent (Platz 5). Auf Platz 1 gar liegt Deutschland bei der zahnärztlichen Versorgung. Diese ist zu 67,6 Prozent abgesichert, in der Schweiz nur zu 6,7 Prozent.
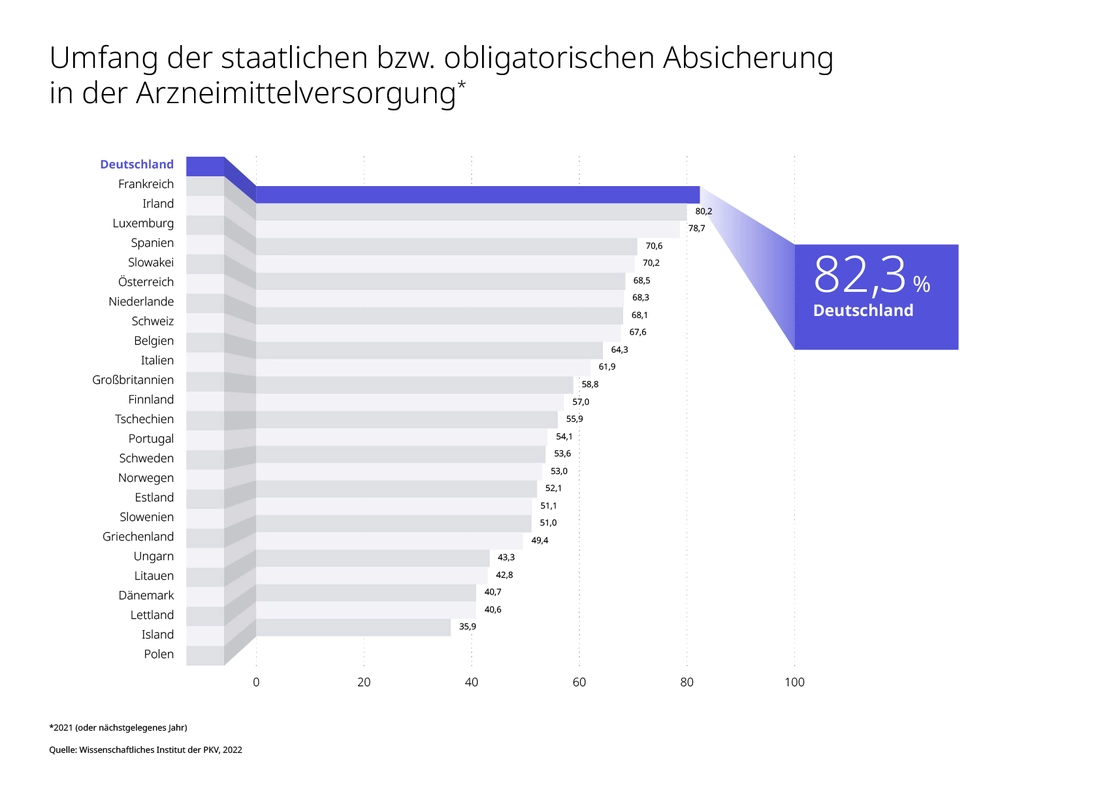
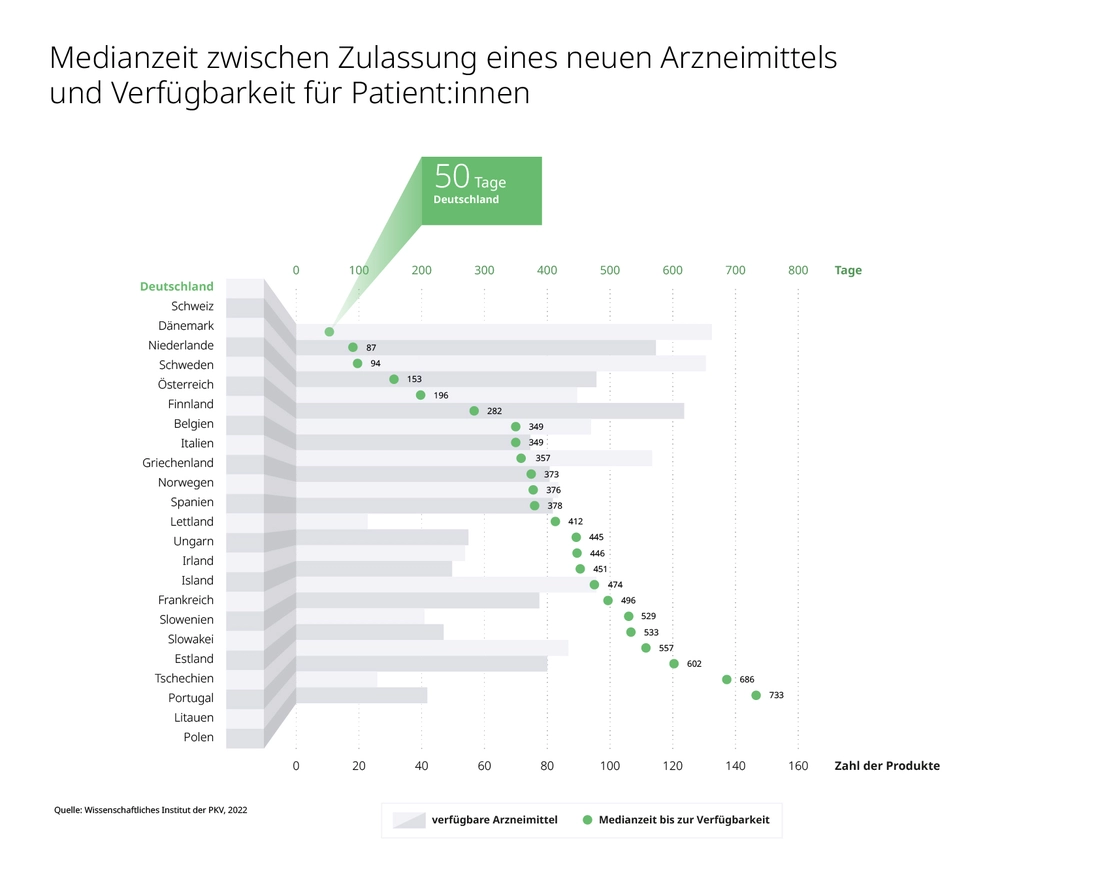
Spitze ist Deutschland auch bei der Arzneimittelversorgung. In keinem anderen EU-Land ist die Kostenübernahme so umfassend. Zudem haben Patient:innen im EU-Vergleich nirgendwo so einen schnellen Zugang zu innovativen Medikamenten – die Zeitspanne zwischen der Marktzulassung und dem Datum der Verfügbarkeit beträgt in Deutschland 50 Tage. Beim Zweitplatzierten Schweiz dauert es schon 37 Tage länger.
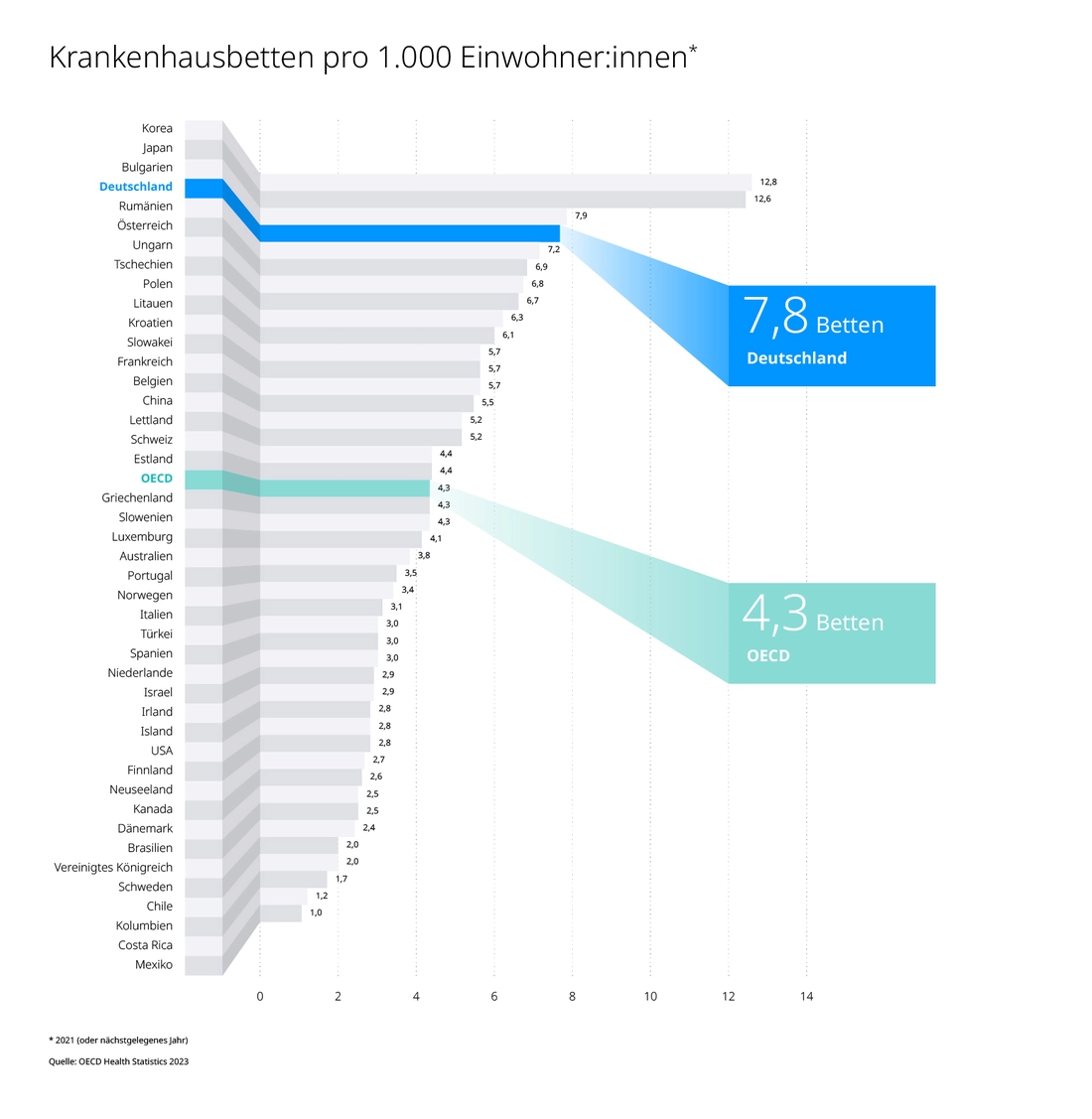
Der guten Zahlen nicht genug: Wenn Deutsche ein Krankenhausbett brauchen, kriegen sie es, 7,8 Betten pro 1000 Einwohner – im OECD-Vergleich liegen wir damit auf Platz 4.
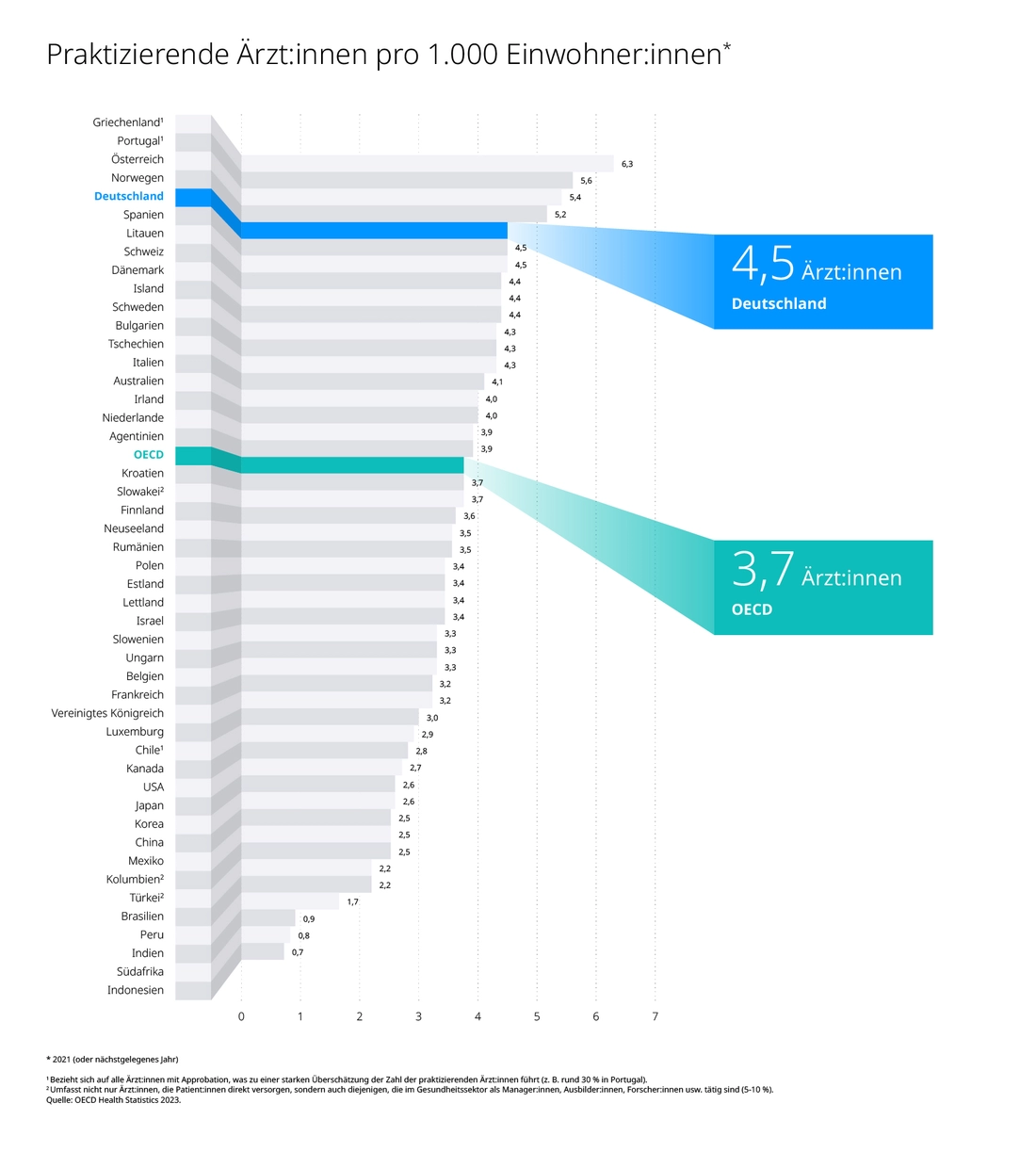
Und auch zum Arzt oder zur Ärztin kommen wir vergleichsweise einfach: Bei allem gelegentlichen Ärger bei der Terminsuche, Deutschland hat (noch) eine der höchsten Ärzt:innendichte weltweit, mit 4,5 praktizierenden Ärzt:innen pro 1.000 Einwohnern. Das ist Platz 5, nach Bereinigung der Statistik vermutlich sogar Platz 3 (s. Kommentar Grafik).
Und: Die Deutschen haben die freie Arztwahl. Während etwa die Hälfte der EU-Staaten „Gatekeeper“-Systeme haben, in denen Hausärzt:innen entscheiden, ob man einen Facharzt bzw. eine Fachärztin sieht und welche:n, können wir uns unsere Behandler:innen hierzulande selbst auswählen.
Man kann mit den positiven Statistiken fast ewig weiter machen: Wir können uns darüber freuen, dass wir genug Hightech haben – Platz 7 von 49 für CT/MRT und PET Scanner –, dass die Deutschen glücklich sind mit der Zeit, die Ärzt:innen für sie haben (87%), dass Letztere auch leicht verständlich erklären (94%) und Patient:innen in Entscheidungen einbeziehen (89%).
Schwachstellen des deutschen Gesundheitssystems
Also unterm Strich: Wird man in Deutschland krank, ist erstklassige Hilfe da. Wir haben einen so gut wie universellen Zugang zu Gesundheitsleistungen. Doch das deutsche Gesundheitssystem hat auch Schwachstellen.
In Deutschland bleiben zu wenige Menschen gesund!
Man könnte unser Gesundheitssystem auch Krankheitssystem nennen: Wir laufen drei- bis viermal öfter zum Arzt als etwa unsere Nachbarn aus Dänemark, pro Jahr durchschnittlich 9,6mal – am vierthäufigsten von allen OECD-Ländern. Ein beträchtlicher Teil der Mittel wird zur Behandlung von Erkrankungen aufgewendet, die über den Lebensstil vermieden oder gemildert werden könnten. Im Gesamtvergleich liegen wir mit 129 tödlichen Fällen pro 100.000 Bürger:innen bei „vermeidbaren Erkrankungen“ zwar unter dem Mittelwert, aber gut sind wir hier nicht.
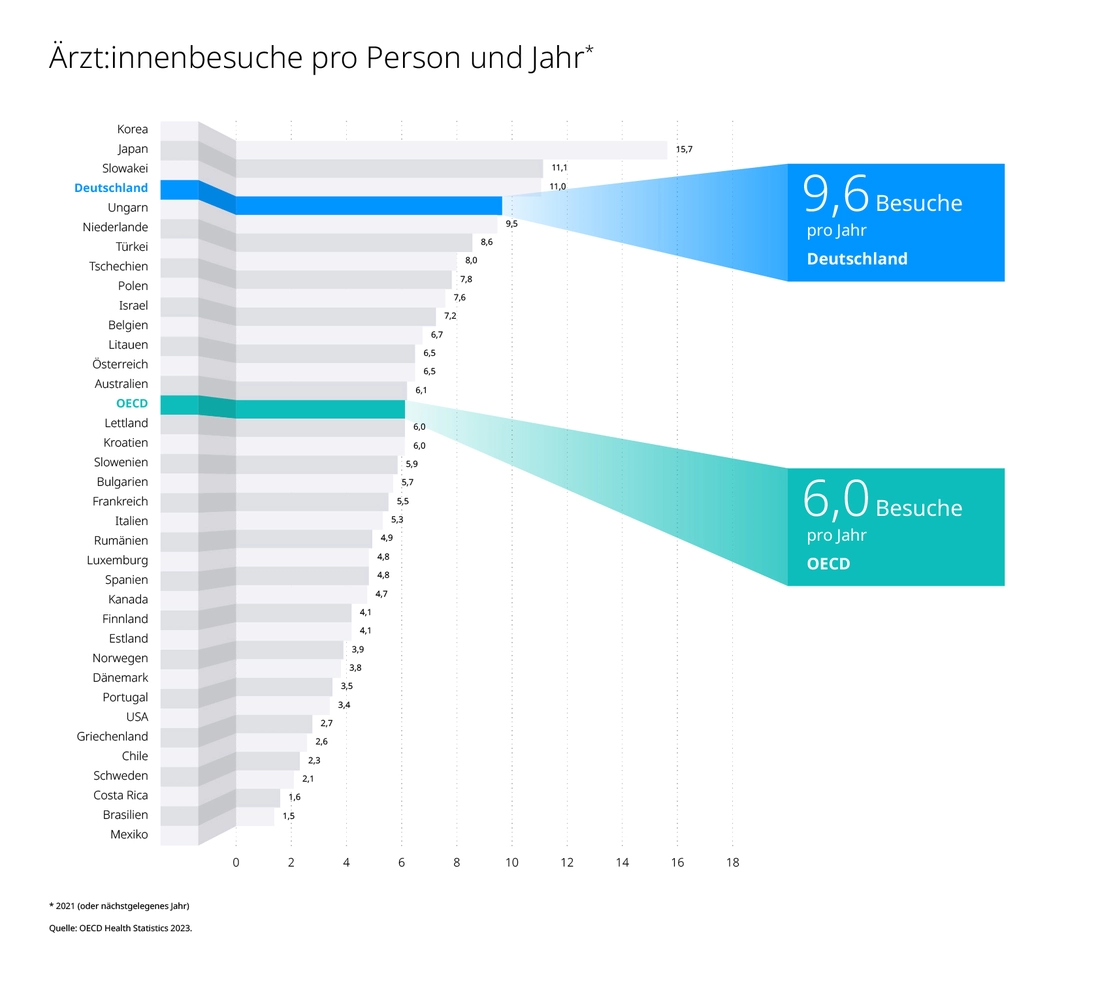
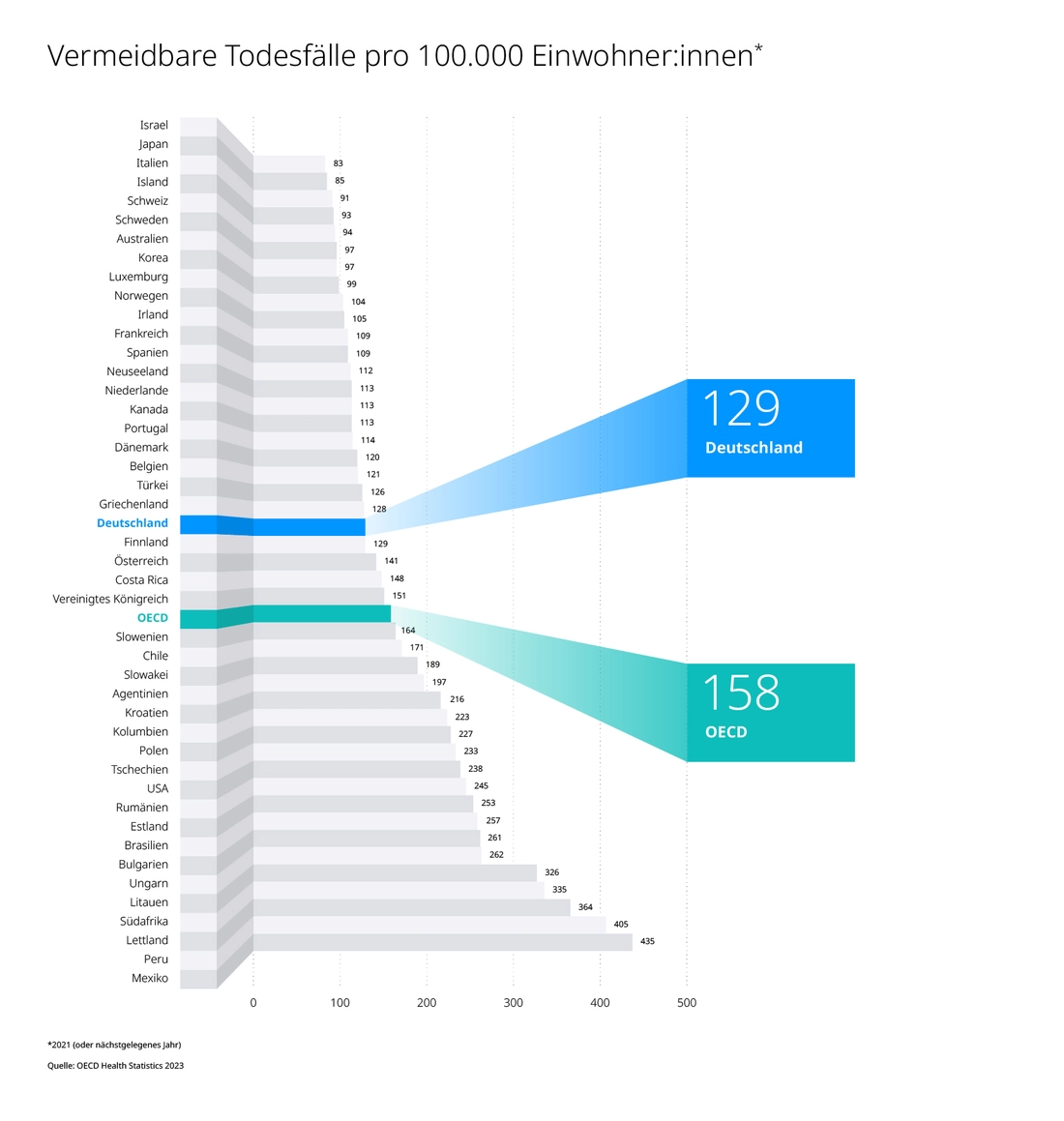
Viel Geld für Krankheit, wenig für Gesundheit: Prävention muss gestärkt werden
Das zeigt, dass Prävention keine deutsche Stärke ist. Es ist, als ob immer wieder Menschen in einen reißenden Fluss fallen und wir dann aufwändige Rettungs- und Versorgungsaktionen starten, anstatt einmal eine Brücke über den Fluss zu bauen. Für Prävention und Vorsorge geben wir keine drei Prozent aus.
Unter anderem nutzen Menschen in Deutschland Schutzimpfungen noch zu wenig und nehmen Vorsorgeangebote zu selten wahr: Die Impfquote für Säuglinge gegen Diphtherie, Tetanus und Keuchhusten liegt genauso unter dem OECD-Durchschnitt wie die der über 65-Jährigen gegen die Grippe. Das Gleiche gilt für Vorsorgeangebote wie für Brustkrebs und Gebärmutterhalskrebs.
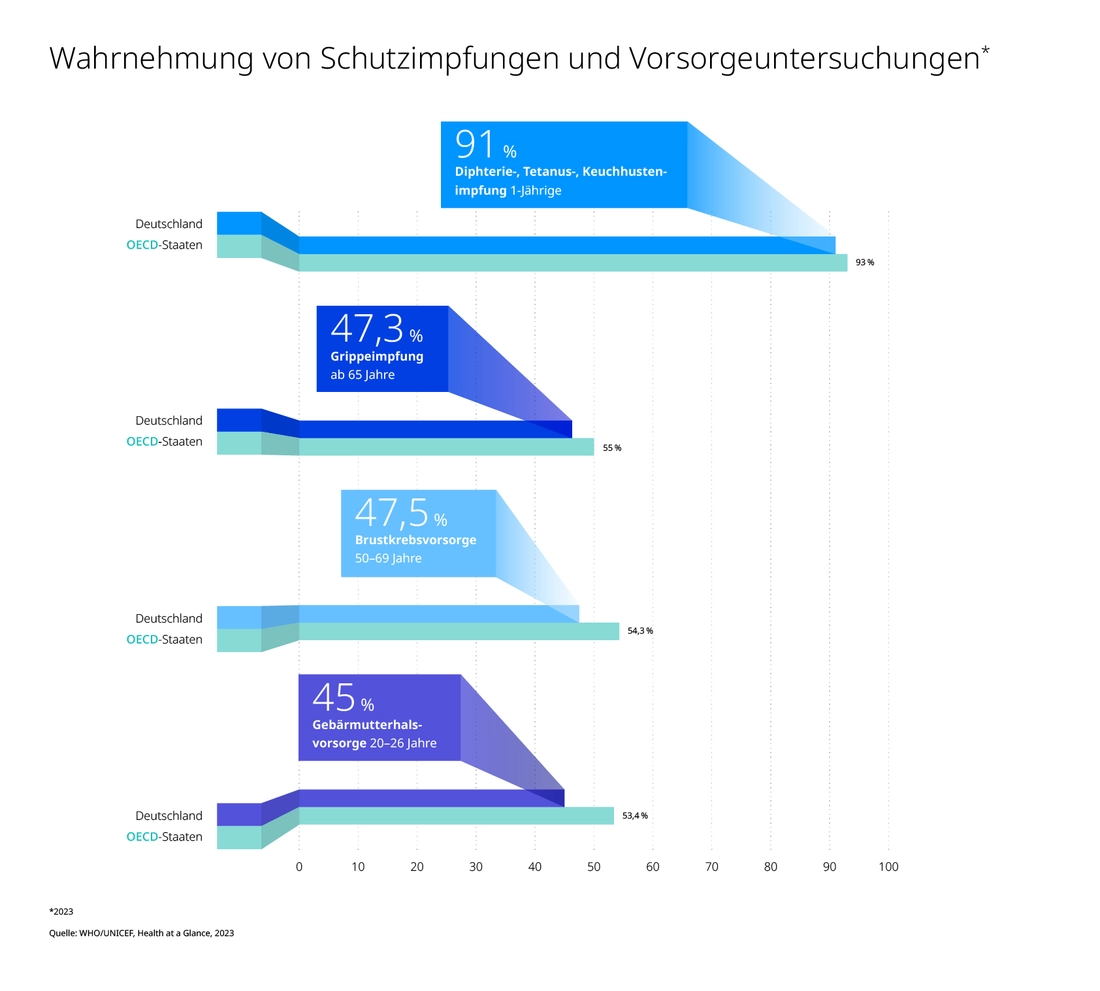
Der Deutschland-OECD-Vergleich erbringt zwar keine krassen Abweichungen, aber Indizien dafür, dass im teuersten Gesundheitssystem Europas zu viel repariert und zu wenig vermieden wird. In dem noch der Irrtum lebt, dass Gesundheit in Praxen und Krankenhäusern entsteht, nicht beim einzelnen Bürger.
Gegen diesen Irrtum würde gegebenenfalls eine höhere allgemeine Gesundheitskompetenz helfen, doch die hat sich sogar verringert. Laut dem „Nationalen Aktionsplan Gesundheitskompetenz“ sehen sich 58,8% der Deutschen „im Umgang mit gesundheitsrelevanten Informationen vor erhebliche Schwierigkeiten gestellt“. 2014 waren es noch 54 %.
Doch es geht nicht nur um Gesundheitskompetenz. Es geht um Lebensverhältnisse an sich und die Frage, ob sie Gesundheit begünstigen. Ist Gesundheit in unserem Alltag die leichtere Wahl? Sei es beim Einkaufen, bei der Fortbewegung, in unserem städtischen oder dörflichen Umfeld? Oder muss man sich im Alltag Gesundheit regelrecht erkämpfen?
Wie gesund man in einem Land lebt, entscheidet sich unter anderem auch im Bildungs-, Verkehrs- oder Landwirtschaftsministerium. Ein solcher Health-in-all-Policies-Ansatz wäre ein wichtiger Hebel, um stärkere Lebensqualität durch gesündere Lebensbedingungen zu schaffen. Gesundheit gehört nicht nur ins Gesundheitsressort.
Fit für Digitalisierung und demografischen Wandel?
Deutschland wird alt. Das sieht man z.B. an seinen Ärzt:innen. 44 Prozent sind älter als 55 und diese Babyboomer werden bald in Rente gehen.
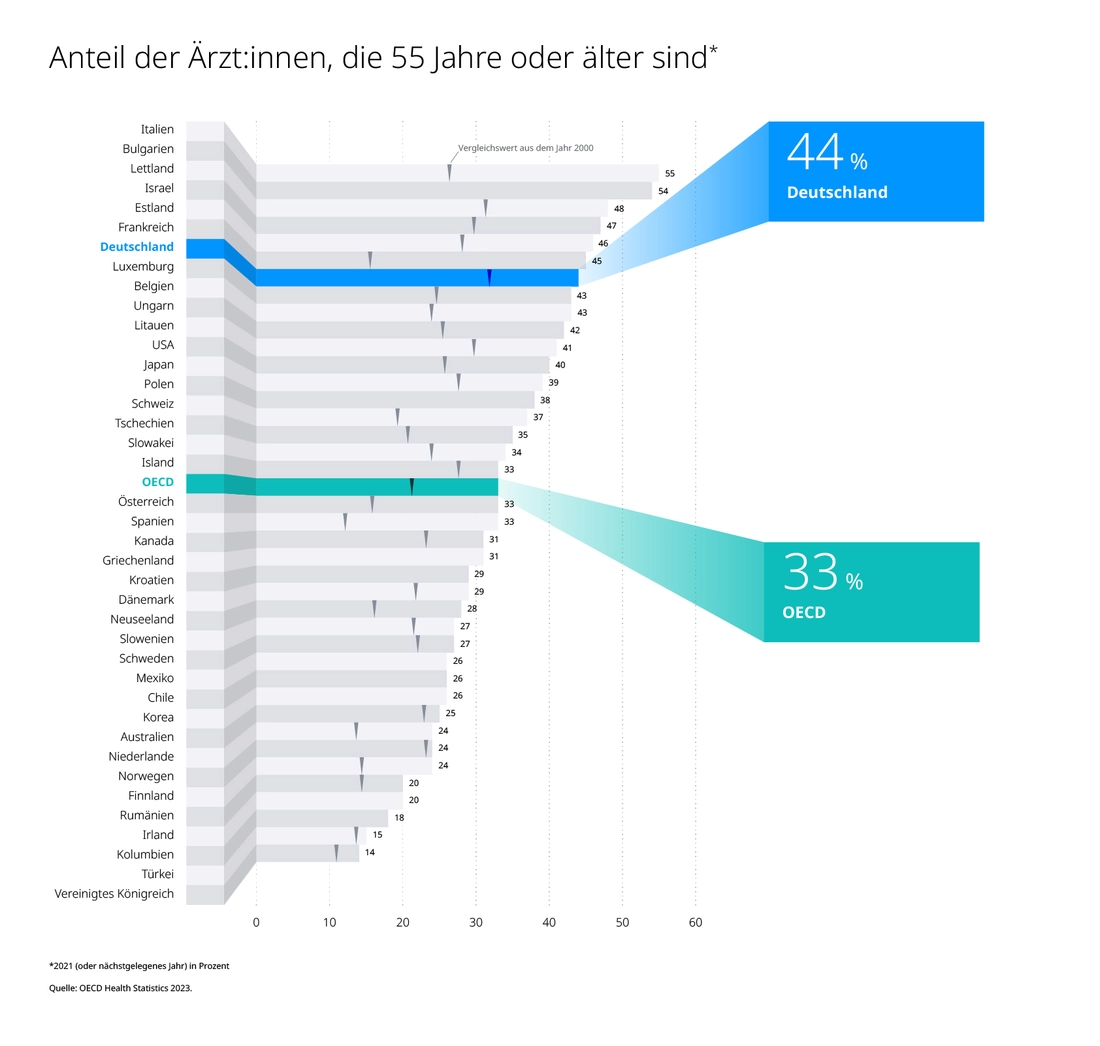
Nicht nur, dass sie als Mediziner:innen fehlen, sondern sie werden im Alter selbst häufiger das Gesundheitssystem in Anspruch nehmen. Das ist natürlich eine gesamtdemografische Entwicklung und gilt auch für Bäcker:innen, Banker- und Bademeister:innen. Die erwerbstätige Bevölkerung schrumpft, die nicht erwerbstätige wächst. Und Rentner:innen zahlen weniger in die gesetzliche Krankenkasse als während ihres Berufslebens.
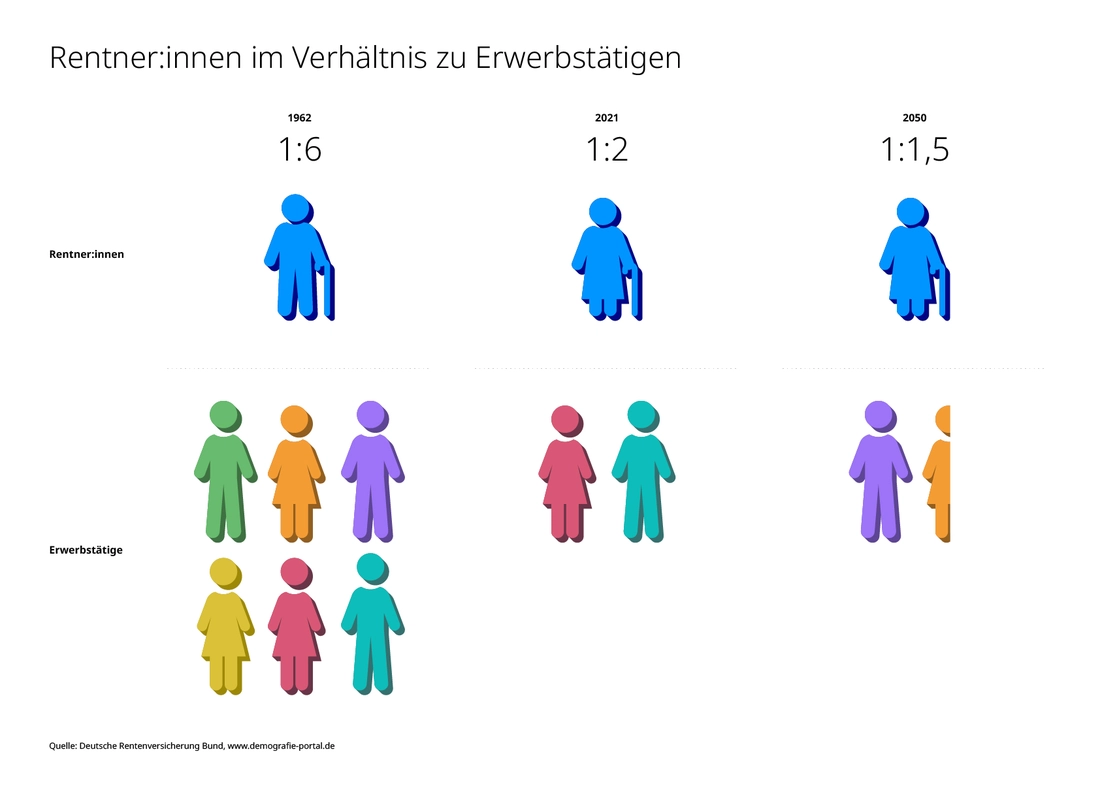
Damit müssen immer höhere Kosten von immer weniger erwerbstätigen Menschen bzw. mit niedrigeren Beiträgen der Rentner:innen gegenfinanziert werden. Die Kostenexplosion ist absehbar, zumal wir immer länger leben und immer bessere medizinische Versorgungsmöglichkeiten haben. Schon heute steigen nicht nur Jahr für Jahr unsere Gesundheitsausgaben, sondern auch die Summen, um die sie sich vergrößern.
Erhöhung Gesundheitsausgaben 2007-2011 39,7 Milliarden Euro
Erhöhung Gesundheitsausgaben 2017-2021 97,1 Milliarden Euro
Quelle: Statistisches Bundesamt (Destatis), 2023
Wie kann das deutsche Gesundheitssystem besser werden?
Was also tun? Drei Hebel werden immer wieder genannt:
Deutsches Gesundheitssystem verbessern mit Digitalisierung
Die Digitalisierung der Gesundheitsversorgung vorantreiben: Telemedizinische Leistungen hochfahren, Online-Auskünfte von Arztpraxen, digitales Monitoring von Therapien. Über den flächendeckenden Einsatz der elektronischen Patientenakte Patient:innen Zugang zu ihren eigenen medizinischen Daten geben und Doppeluntersuchungen vermeiden. Durch eine systematische Zweitverwertung dieser Datensätze neue Erkenntnisse für die Diagnostik, Therapie und Verbesserung der Gesundheitsversorgung gewinnen. Dazu ist viel auf den Weg gebracht und im Gange, aber auch noch einiges zu tun, um zu anderen Ländern aufzuholen.
Deutsches Gesundheitssystem verbessern durch bessere Translation
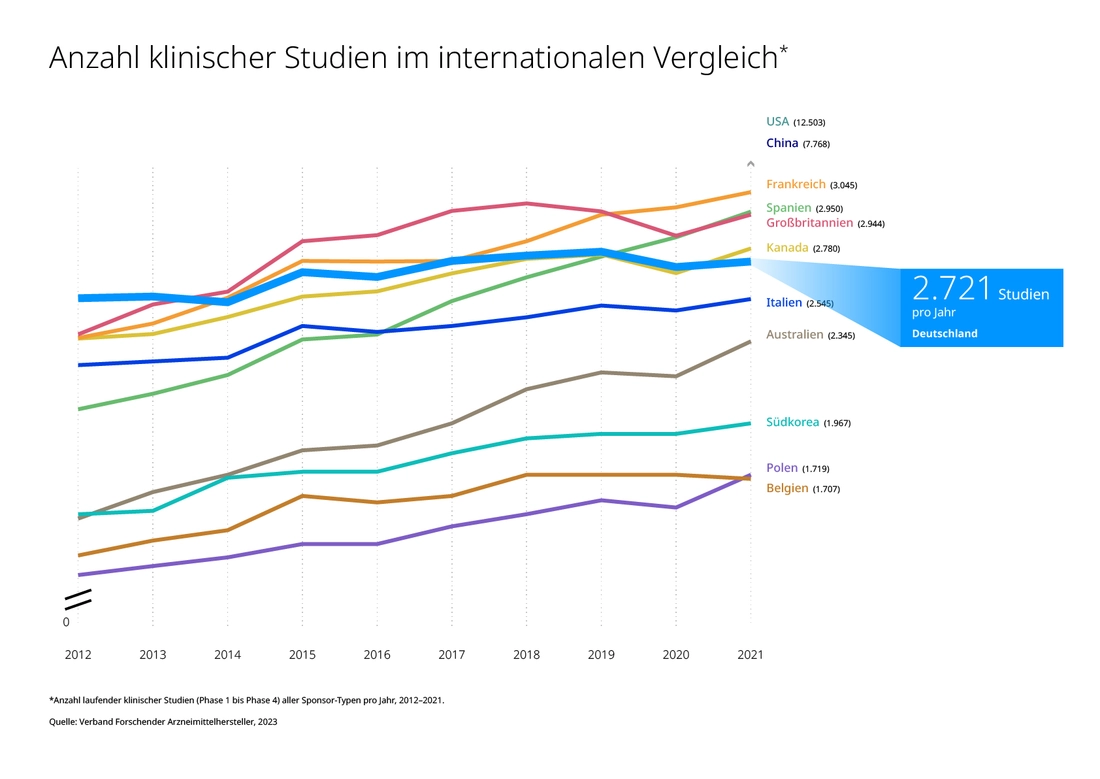
Den Studienstandort Deutschland stärken: Wir haben Spitzenwissenschaft, aber wenn es darum geht, dass diese Erkenntnisse über klinische Studien in die Praxis finden, bringen wir uns über schwerfällige Prozesse selbst ins Hintertreffen. Bei klinischen Studien von Anfang an dabei zu sein, bedeutet aber auch, von neuesten Erkenntnissen frühzeitig zu profitieren. Insbesondere an der Schnittstelle von Künstlicher Intelligenz und Biologie ist der Erkenntnisgewinn derzeit exponentiell.
Deutsches Gesundheitssystem verbessern durch stärkere Prävention
Den Wert der Prävention erkennen und schöpfen: Am besten ist, wenn man erst gar nicht krank oder sehr krank wird. Die Medizin kann heute die Risikofaktoren ausmachen und wir können über den Lebensstil gegensteuern. Das darf aber nicht immer nur Sache des Einzelnen sein, sondern muss über Verhältnisse begünstigt werden. Insofern muss Gesundheit endlich als Aufgabe aller politischen Ressorts ernst genommen werden – Health in all Policies.
FAZIT
Noch dürften wir eines der besten Gesundheitssysteme der Welt haben – aber das auch nur wenn man „Gesundheitsversorgung“ als Krankenversorgung versteht. Dieser Status wird ohne grundlegende Reformen in unserem alternden Land nicht zu halten sein. Die Gemengelage aus demografischem Wandel, Ärzt:innenschwund und lebensstilbedingten Erkrankungen entfaltet zunehmend ihre Wucht. Um eines der besten Gesundheitssysteme zu bleiben, muss es sich grundsätzlich ändern.








Kommentare